Zu Risiken und Nebenwirkungen des Pflegebudgets
Mit großem Aufwand wurde 2020 die Selbstkostendeckung im Bereich der Pflege eingeführt. Krankenhäuser sollten mehr Personal einstellen und auch höhere Gehälter zahlen; die Arbeitsbedingungen sollten sich verbessern und damit die Qualität der Pflege. Fünf Jahre später wird die Abschaffung des sogenannten Pflegebudgets öffentlich diskutiert.

PFLEGEBUDGET
Was die Selbstkostendeckung der Pflege bringt
Das sogenannte Pflegebudget startete 2020 als bedarfsorientierte Form der Finanzierung, die Arbeitsbedingungen und Qualität der Pflege im Krankenhaus verbessern sollte. Fünf Jahre später sind die Kosten eklatant gestiegen, doch die angekündigten qualitativen Effekte sind noch immer nicht messbar. Stattdessen treten die Fehlanreize immer deutlicher zutage.
Seit April 2025 gehören Reinigungsaufgaben und Bettenbeziehen für die Pflegerinnen und Pfleger des Helios-Klinikums Salzgitter wieder zum Job. Das Krankenhaus hat seine Servicekräfte entlassen und die Aufgaben seinen Fachkräften in der Pflege übertragen. Auch Kolleginnen und Kollegen, die die Essensabfrage unterstützten, und der Patientenbegleitdienst seien abgeschafft worden, berichtete die Salzgitter-Zeitung im Frühjahr 2025. Über ähnliche Praktiken klagten die Konzernbetriebsräte anderer Klinikträger – Asklepios, Rhön und KMG Klinik – schon Ende 2024: In einem offenen Brief an den Deutschen Bundestag beschrieben sie, wie in ihren Häusern examinierte Pflegekräfte systematisch für fachfremde Tätigkeiten herangezogen würden, und forderten die Politik zum Handeln auf. Hintergrund ist eine Neuregelung der Krankenhausvergütung: Danach dürfen Servicekräfte nicht mehr über das Pflegebudget abgerechnet werden. Deren Finanzierung ist jedoch weiterhin gesichert, da die Finanzierung der Servicekräfte wie bisher über die DRG-Fallpauschalen erfolgen. Der Gesetzgeber hat damit eine Doppelfinanzierung der Servicekräfte beendet.
Mehr Personal, höhere Gehälter
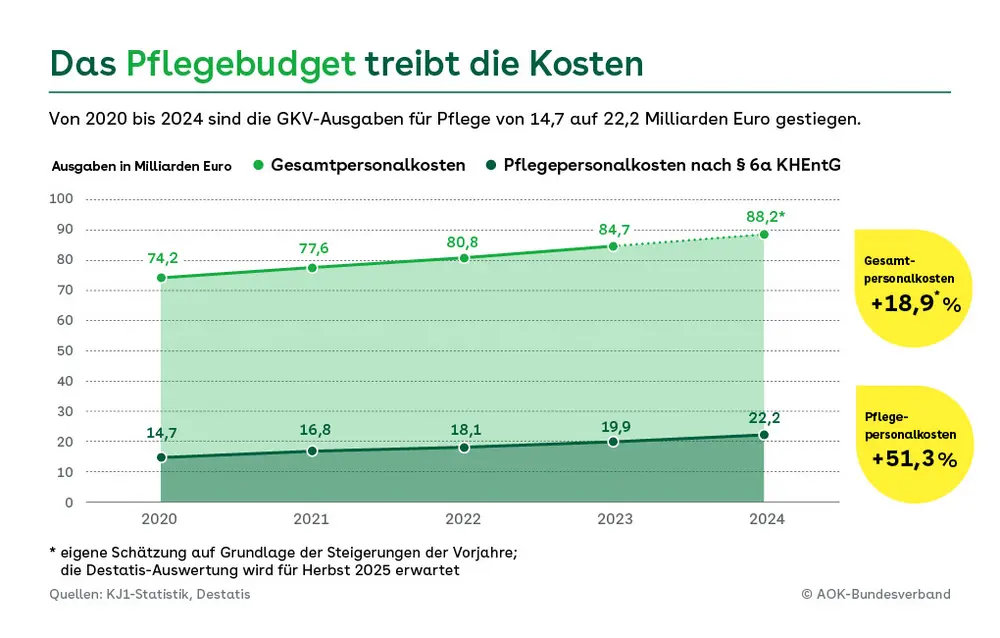
Das Pflegebudget, das mit dem Pflegepersonal-Stärkungsgesetz eingeführt wurde, bildet seit 2020 eine eigene Position in den Betriebskosten der Krankenhäuser. Die Personalkosten für Pflege wurden dafür eigens aus den Fallpauschalen herausgerechnet, die Ausgaben werden seitdem vollständig refinanziert. Die Regelung sollte eine „verursachungsgerechte“ und bedarfsorientierte Form der Finanzierung der Pflege schaffen und in den Kliniken die „Pflege am Bett“ stärken: Indem es betriebswirtschaftliche Anreize dämpfte, die zuvor zulasten des Pflegepersonals gingen, sollte es fortan sicherstellen, dass den Häusern eine leistungsgerechte Vergütung möglich wurde. Tatsächlich verstärkten die Kliniken kurz- und mittelfristig ihre Pflegeteams. Das zeigt sich auch anhand der gestiegenen Kosten. Das Volumen des Pflegebudgets stieg in den Jahren zwischen 2020 und 2024 von 14,7 auf mehr als 22 Milliarden Euro (plus 51,3 Prozent), während die Gesamtpersonalkosten im gleichen Zeitraum lediglich um knapp 20 Prozent angewachsen sind. Zu diesem überproportionalen Aufwuchs trugen die steigenden Gehälter bei, aber auch „Willkommensprämien“ und „Werbeboni“, ebenso wie Ausfall- oder Einspringprämien sowie weitere durch das Selbstkostendeckungsprinzip induzierte Fehlanreize. Eine Wirtschaftlichkeitsprüfung hat der Gesetzgeber dafür ausgeschlossen.
„Pflege am Bett“ bleibt lückenhaft
Dass sich die Qualität der Pflege verbessert hat, kann indes bezweifelt werden. Nach wie vor bleiben Schichten personell unterbesetzt, im Durchschnitt des Jahres 2023 waren es 15,2 Prozent. Stattdessen treten die zahlreichen Fehlanreize des Budgets immer deutlicher zutage: Waren vor Einführung des Pflegebudgets die Personalkosten in die Fallpauschalen integriert, überführten nun viele Kliniken ihre bis dato im Schreib- oder Funktionsdienst beschäftigten Medizinischen Fachangestellten ins Pflegebudget – über ihre Tätigkeiten ist nichts bekannt. Andere, etwa zu gering qualifizierte Beschäftigte, wurden in Blitzverfahren zu Pflegehelfern ausgebildet, sodass das Budget ihre Kosten trägt – ob sie tatsächlich in der Pflege eingesetzt werden, bleibt abzuwarten. Im großen Umfang stellten die Häuser auch Fachkräfte aus der Altenpflege ein, die in Pflegeheimen fehlen. Selbst die Ziele der Krankenhausreform dürfte das Budget torpedieren: Wo Abteilungen geschlossen werden, fehlt den Krankenhäusern nun jeder Anreiz, Pflegepersonal abzubauen. Die Kolleginnen und Kollegen werden aller Voraussicht nach nicht dorthin wechseln, wo sie dringender gebraucht werden, sondern im Haus verbleiben.
PRESSEECHO
Freising trotz Minus optimistisch
Ein Minus von 8,56 Millionen Euro steht am Ende des Jahres 2024 als Ergebnis für das Klinikum Freising. Mit 8,88 Millionen Euro Defizit rechnet das Haus in diesem Jahr. Dennoch zog Geschäftsführerin Maren Kreuzer vor dem Kreistag eine positive Bilanz der letzten fünf Jahre und blickt optimistisch in die Zukunft. Zwischen 2024 und 2025 habe sich die Situation „stabilisiert“. Trotz des Defizits seien Fortschritte spürbar, vor dem Hintergrund der Krankenhausreform habe die Klinik als „Level-2-Haus“ eine Zukunft. Um die künftigen Anforderungen zu erfüllen, wird am Standort ein integriertes Notfallzentrum mit größerer Intermediate-Care-Station eingerichtet.
Merkur, 29. Juli 2025
Gewinn bei Agaplesion
Agaplesion hat für das Geschäftsjahr 2024/2025 ein positives Jahresergebnis vorgelegt. Der größte evangelische Gesundheitskonzern Deutschlands betont in seinem aktuellen Geschäftsbericht mit dem Titel „Haltung“ die Bedeutung einer klaren strategischen Ausrichtung sowie die Rolle seiner über 22.000 Mitarbeitenden. Agaplesion ist diakonisch geprägt und erzielte im Geschäftsjahr 2024 Umsatzerlöse von 1,9 Milliarden Euro – 129,8 Millionen Euro mehr als noch 2023. Der daraus resultierende Jahresüberschuss lag bei 5,2 Millionen Euro. Bundesweit werden jährlich rund eine Million Patienten versorgt.
kma-online, 18. Juli 2025
Universitätsklinik Leipzig im Plus
Mit einem Überschuss von 8,8 Millionen Euro hat das Universitätsklinikum Leipzig (UKL) das Geschäftsjahr 2024 abgeschlossen. Gründe für die positive Entwicklung seien neben der guten stationären und ambulanten Leistungsentwicklung Einmaleffekte, insbesondere aus dem Abschluss von Budgetverhandlungen mit den Krankenkassen, heißt es in der Pressemitteilung des UKL. Auch die Medizinische Fakultät erhielt höhere Zuschüsse und mehr Drittmittel. Die Umsatzerlöse aus dem Klinikbetrieb konnten um 12,7 Prozent auf 640 Millionen Euro gesteigert werden, insgesamt wurden Erlöse von 714 Millionen Euro erzielt.
Bibliomedmanager, 23. Juni 2025
VERSICHERTENBEFRAGUNG
Patientenbewertung: Kliniken punkten mit Pflege
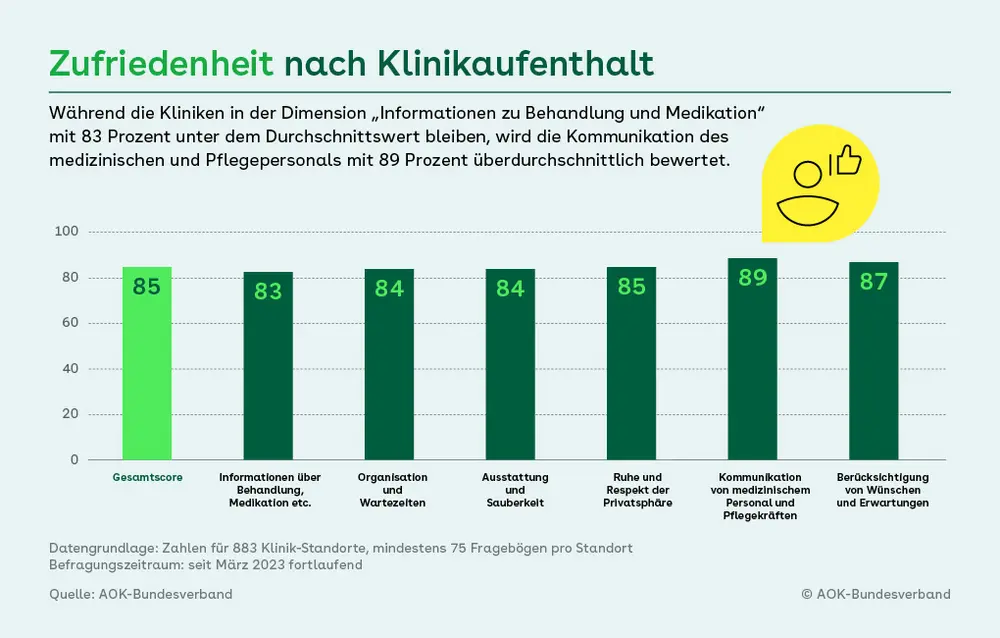
Patientinnen und Patienten sind mit der Versorgung im Krankenhaus überwiegend zufrieden. Das zeigt eine groß angelegte Panel-Studie der AOK, die ihre Versicherten jeweils zwei bis zehn Wochen nach einem stationären Aufenthalt zu ihrer Zufriedenheit befragt. Die durchschnittliche Gesamtzufriedenheit über alle Themenbereiche bzw. Dimensionen hinweg liegt in den beteiligten Regionen bei 85 Prozent – Abweichungen gibt es jedoch bei einzelnen Fragestellungen innerhalb der jeweiligen Dimensionen: Deutlich geringer fiel die Zustimmung in Bezug auf Informationen zur Nachsorge, also beim Entlassmanagement, aus (79 Prozent). Hochzufrieden äußerten sich die Befragten dagegen zum Umgang der Pflegekräfte mit ihnen (91 Prozent). Insgesamt erzielte ein Drittel der Kliniken unterdurchschnittliche Ergebnisse. Der in Zusammenarbeit mit der Universität Witten/Herdecke entwickelte Fragebogen erfasst mit 39 Fragen individuelle Erfahrungen in sieben Dimensionen der Versorgung. Seit dem Start im März 2023 wurden 400.000 Bögen ausgewertet. Die Ergebnisse aus knapp 900 Kliniken in zwölf Bundesländern können im AOK-Gesundheitsnavigator abgerufen werden.
KRANKENHAUSREFORM
Der Transformationsfonds geht an den Start
Kliniken können jetzt Gelder aus dem Krankenhaus-Transformationsfonds beantragen. Dafür hat das Bundesamt für Soziale Sicherung (BAS) das Antragsverfahren für das Förderprogramm gestartet, mit dem der Umbau der Versorgungsstrukturen im Rahmen der Krankenhausreform auf Bundesebene finanziert werden soll. Um Gelder für das Jahr 2026 zu erhalten, müssen die Länder ihre Anträge bis zum 30. September 2025 online einreichen. Wie aus dem Haushaltsentwurf der Bundesregierung und auch dem Referentenentwurf zum Krankenhausreform-Anpassungsgesetz hervorgeht, wird auch die Finanzierung des Fonds neu geregelt: Statt wie bisher aus GKV-Geldern, soll eine Hälfte der 50 Milliarden Euro nun aus dem Sondervermögen Infrastruktur kommen – die andere Hälfte tragen Länder und Kliniken. Offen blieb indes, wie die angekündigten kurzfristigen Finanzhilfen („Soforttransformationskosten“) im Umfang von vier Milliarden Euro ausgezahlt werden sollen. Bundesgesundheitsministerin Nina Warken hatte im Juli angekündigt, von dem bisher vorgesehenen Rechnungsaufschlag abrücken zu können. Branchenexperten wie Gesundheitsökonom Andreas Beivers von der Hochschule Fresenius hatten das Verfahren kritisiert. Gegenüber Tagesspiegel Background sagte Beivers, es sei „nicht zu verantworten, die ohnehin knappen Mittel mit der Gießkanne zu verteilen“. Stattdessen sollten die Soforthilfen nur für versorgungsrelevante Standorte und durch ein rechnerisches Verfahren bestimmt werden. Die Berechnung könne das Institut für das Entgeltsystem im Krankenhaus, die Auszahlung das BAS übernehmen.
BMG BAS
KRANKENHAUSPLANUNG
Länder klagen gegen Mindestfallzahlen
Die Länder Baden-Württemberg, Schleswig-Holstein und Sachsen-Anhalt wollen drei Mindestmengen-Vorgaben des Gemeinsamen Bundesausschusses (G-BA) gerichtlich anfechten. Ziel ist dabei eine höchstrichterliche Prüfung der Verfassungsmäßigkeit entsprechender G-BA-Beschlüsse. Dabei geht es unter anderem um die Mindestmenge für die Versorgung von Frühgeborenen mit einem Geburtsgewicht von unter 1.250 Gramm: Seit 2024 müssen Kliniken mindestens 25 solcher Fälle pro Jahr behandeln, um die Leistung mit der gesetzlichen Krankenversicherung abrechnen zu können. Die drei Länder befürchten, dass die Regelung zu Versorgungsverschiebungen und -engpässen führt. Der G-BA greife damit in die Länderverantwortung für die Sicherstellung der stationären Versorgung ein und hebele diese faktisch aus, so das baden-württembergische Gesundheitsministerium am 12. August 2025. Die Klage der drei Länder stößt auf vielfachen Widerspruch. So sagte der G-BA Vorsitzende Josef Hecken, die Vorgaben seien kein „Instrument der Krankenhausplanung“, sondern dienten der Qualitätssicherung, egal in welchem Bundesland. Kritisch äußerte sich auch Thomas Moormann, Leiter des Teams Gesundheit und Pflege beim Verbraucherzentrale Bundesverband. Er sagte: „Die drei Bundesländer betreiben hier offenbar Standortpolitik auf Kosten des Patientenwohls, und das unter dem Deckmantel der Daseinsvorsorge.“
Deutsches Ärzteblatt G+G Update
MECKLENBURG-VORPOMMERN
Widerstand gegen Pauschalförderung
Die Krankenhausgesellschaft Mecklenburg-Vorpommern (KGMV) und die Ärztekammer des Landes stellen sich gegen eine Pauschalförderung für Krankenhäuser, die Mecklenburg-Vorpommern mit dem neuen Landeskrankenhausgesetz einführen will. Die geplante Form der Investitionsförderung gefährde kleine Klinikstandorte; eine marktorientierte Zentralisierung könne Erreichbarkeit und Versorgungsqualität auf dem Land verschlechtern, so die Kritik der Verbände bei einer Anhörung zum neuen Gesetzesentwurf im Juli. Hintergrund sind die Pläne des Bundeslandes, seine Kliniken künftig nur noch pauschal zu fördern: Ab 2028 soll jedes Haus eine Investitionspauschale erhalten, mit der es im Rahmen seines Versorgungsauftrages eigenverantwortlich wirtschaften kann. Die Landesregierung folgt damit einem Vorschlag der Regierungskommission Krankenhäuser der vorherigen Bundesregierung. Die Kommission empfahl, die Förderung von Einzelvorhaben einzustellen, da sie bürokratischer seien, Investitionen verzögerten und spezifische Risiken bärgen.
Ostsee-Zeitung Є BMG

KOMMENTAR
Das Pflaster auf einer unstillbaren Wunde
Klinikmanager bei der Unternehmensberatung HC&S in Düsseldorf
Foto: PrivatWirtschaftsprüfungsgesellschaften müssen neutral prüfen, ob Kliniken bestimmte rechtliche Normen einhalten – die Verantwortung dafür obliegt der Geschäftsführung beziehungsweise dem Vorstand des Hauses. Das Problem mit dem Pflegebudget ist, dass für die externe Wirtschaftsprüfung im Einzelfall nur schwer feststellbar ist, inwieweit der rechtliche Rahmen ausgeschöpft oder klar überschritten wurde. Anderseits konnten wir alle beobachten, wie in manchen Krankenhäusern offenbar über Nacht sehr viele Menschen den Tätigkeitsbereich wechselten. Das Gedränge an den Betten der Patientinnen und Patienten muss groß gewesen sein.
Jedes System bietet Fehlanreize. Leider ist es inzwischen für manche Einrichtungen aus wirtschaftlichen Gründen notwendig geworden, die Grenzen auszuloten. Die Finanzierung der Pflegekosten über das Pflegebudget sollte ursprünglich eine Stärkung der Pflege am Bett bewirken. Rückblickend muss man sagen, dass es vielleicht einen Effekt hatte – die wirtschaftliche Situation der Krankenhäuser konnte es aber nicht entscheidend verbessern. Über die Abschaffung des Pflegebudgets wird derzeit öffentlich diskutiert.
Zu Recht: Maßnahmen wie das Pflegebudget sind nicht mehr als das Pflaster auf einer dauerhaft blutenden Wunde. Langfristig kommen wir im Gesundheitswesen nur mit tiefgreifenden, sektorenübergreifenden Strukturreformen voran. Andernfalls werden wir spätestens ab dem Jahr 2030 ein Gesundheitsdesaster erleben. Es wäre mehr als an der Zeit, einen „Fridays for Health“ auszurufen. Oder, wie neulich ein kluger Kopf sagte: Wir brauchen eine zweite Aids-Kampagne! Unsere Mitbürgerinnen und Mitbürger müssen endlich verstehen, dass es fünf nach zwölf ist. Wir haben keine Zeit mehr für Lobbyarbeit.
PFLEGE
Azubis zieht es in die Kliniken
Die Hälfte aller angehenden Pflegerinnen und Pfleger begann 2024 ihre Ausbildung in Krankenhäusern. So schlossen die Kliniken in dem Jahr 30.300 neue Ausbildungsverträge ab, das entspricht einem Anteil von zirka 51 Prozent. Das teilte das Statistische Bundesamt in Wiesbaden mit. An zweiter Stelle standen Pflegeheime mit einem Anteil von 35 Prozent (21.000), gefolgt von ambulanten Pflegeeinrichtungen mit 6.700 Neuverträgen (rund 11 Prozent). Insgesamt haben im vergangenen Jahr etwa 37.400 Pflegefachleute ihre Ausbildung abgeschlossen. Damit war der zweite Jahrgang seit Einführung der generalistischen Ausbildung 11,4 Prozent stärker als der erste im Jahr 2023 mit 33.570 Absolventen. Um den Beruf noch attraktiver zu machen, hat das Bundeskabinett Anfang August das sogenannte Pflegekompetenzgesetz beschlossen. Die Angehörigen des Berufs sollen damit mehr Kompetenzen erhalten und von Bürokratie entlastet werden. Ein weiteres, das Pflegefachassistenz-Einführungsgesetz, soll neue Wege in den Pflegeberuf eröffnen.
KLINIKSTRUKTUREN I
Private Träger bilden Cluster
Der Klinikkonzern Asklepios will künftig trägerübergreifende Versorgungs-Cluster bilden. Insbesondere in Regionen mit geringer Klinikdichte strebt die Gruppe nach eigenen Angaben entsprechende Kooperationen an. Dabei soll jeweils eine Klinik der Maximalversorgung im Zentrum stehen und andere Standorte – darunter Häuser anderer Träger – um sich scharen. In Netzwerken könnten die Häuser ihr Leistungsspektrum erweitern und Patientinnen und Patienten von stärkerer Spezialisierung profitieren, so der Konzern. Die (private) Universitätsklinik Gießen und Marburg (UKGM) hat ein solches Netzwerk mit Asklepios-Häusern und weiteren Kliniken in privater, kommunaler und kirchlicher Trägerschaft bereits aufgebaut. Dabei fungieren die Oberärztinnen und -ärzte des UKGM als Chefärzte für ihr Fachgebiet im angeschlossenen Krankenhaus.
KLINIKSTRUKTUREN II
Baden-Baden stimmt für Zentralklinikum
Die Planungen rund um das neue Zentralklinikum in Rastatt können weitergehen. Die Bürgerinnen und Bürger der Stadt Baden-Baden haben sich für den Bau des Zentralklinikums Mittelbaden in Rastatt entschieden. Mit der Abstimmung scheiterte Ende Juni eine Bürgerinitiative, die per Volksentscheid den Neubau des Klinikums Baden-Baden erreichen wollte. Die Mehrheit unterstützte jedoch die Befürworter des neuen Standortes: Gemeinderat, Verwaltungsspitze und auch Beschäftigte des Klinikums hatten mit den hohen Kosten für die drei Häuser in Bühl, Rastatt und Baden-Baden, einer besseren medizinischen Versorgung und besseren Arbeitsbedingungen am neuen, zentralen Standort argumentiert. Beschlossen hatte der Baden-Badener Gemeinderat den Bau der Zentralklinik im November 2024. Für die Verluste des Krankenhauses musste die hochverschuldete Kommune zuletzt 10,8 Millionen Euro aufbringen.
Veranstaltungen
16. und 17. September 2025 – Gesundheitswirtschaftskongress in Hamburg
Branchenevent zu aktuellen Themen der Gesundheitswirtschaft
7. und 8. Oktober 2025 – 20. MCC KassenGipfel in Berlin
Gesundheitsversorgung in der neuen Legislaturperiode
21. und 22. Oktober 2025 – Europäischer Gesundheitskongress München
Plattform für interdisziplinären Austausch über sektorale, regionale und nationale Grenzen hinweg
Personalien

Vorsitzenden Richter am Bundessozialgericht
Thomas Flint ist zum Vorsitzenden Richter am Bundessozialgericht (BSG) ernannt worden. Der Professor für Sozialrecht übernimmt das Amt in dem für Kranken-, Pflege- und Künstlersozialversicherung zuständigen 3. Senat, für den er seit Januar 2020 tätig ist – seit Januar 2022 als stellvertretender Vorsitzender. Flint kam 2013 als Richter zum BSG. Seine Laufbahn als Richter hatte er 2001 nach dem Zweiten Staatsexamen am Sozialgericht in Hamburg begonnen, wo er 2008 zum Richter am Landessozialgericht ernannt wurde. Studiert und promoviert hat der in Wittenberge geborene Jurist an der Berliner Humboldt-Universität.

Zweite Vorsitzende des Verbandes der Universitätsklinika
Martina Saurin ist zur zweiten Vorsitzenden des Verbandes der Universitätsklinika (VUD) gewählt worden – neben dem ersten Vorsitzenden Prof. Jens Scholz. Saurin gehört dem Vorstand des Verbandes bereits seit 2021 an und leitet den Personalausschuss. Als Vizepräsidentin der Medizinischen Hochschule Hannover (MHH) verantwortet sie das dortige Ressort Wirtschaftsführung und Administration. Davor leitete die Diplom-Kauffrau im Hamburger Universitätsklinikum Eppendorf (UKE) den Geschäftsbereich Finanzen und fungierte als stellvertretende Kaufmännische Direktorin.

Vorstandsvorsitzender der Baden-Württembergischen Krankenhausgesellschaft
Heiner Scheffold bleibt Vorstandsvorsitzender der Baden-Württembergischen Krankenhausgesellschaft (BWKG). Der Landrat des Alb-Donau-Kreises wurde von der Mitgliederversammlung für eine dritte Amtsperiode gewählt. In den kommenden zwei Jahren vertritt er 189 Krankenhäuser, 834 Pflegeeinrichtungen sowie 131 Vorsorge- und Rehabilitationseinrichtungen in Baden-Württemberg gegenüber dem Staat, den Krankenkassen und der Öffentlichkeit.
BESCHÄFTIGUNGSENTWICKLUNG IN DER PFLEGE
Das Pflegebudget schafft neue Defizite
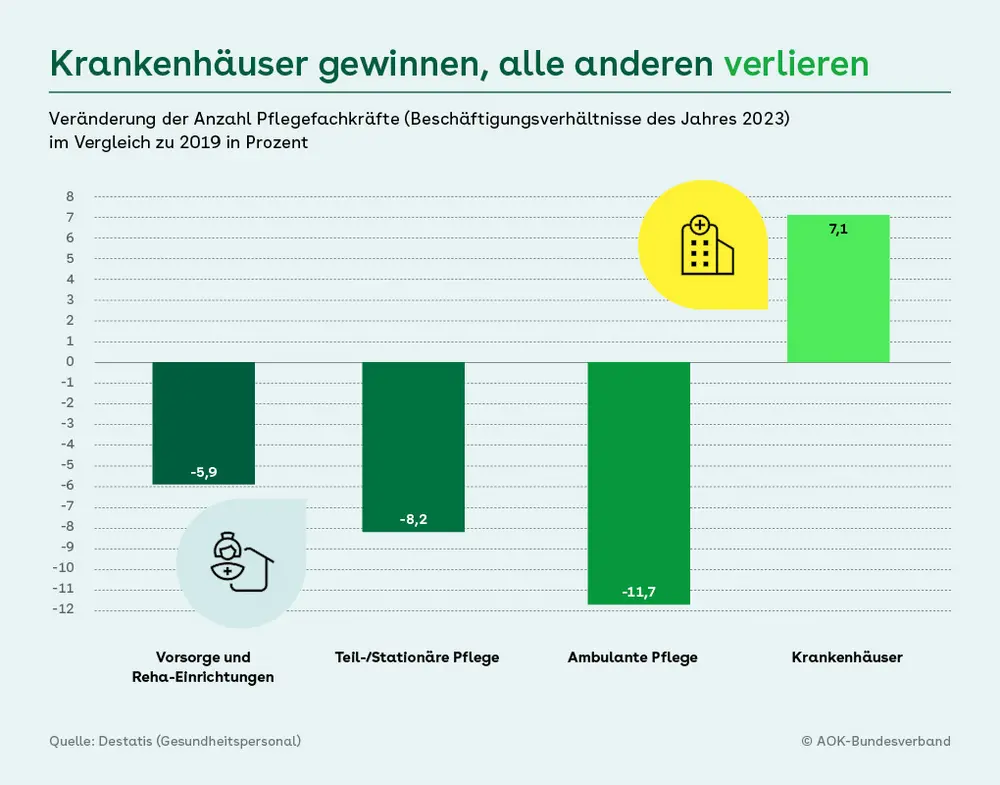
Krankenhäuser sind attraktive Arbeitgeber – mitunter zum Nachteil anderer Einrichtungen, die Fachkräfte der Gesundheits- und Krankenpflege beschäftigen. Während die Kliniken ihre Personaldecke in der Pflege in den vergangenen Jahren deutlich (7,1 Prozent) stärken konnten, haben andere Einrichtungen entsprechend qualifizierte Mitarbeiterinnen und Mitarbeiter verloren. Für die Autoren des Pflegereports der Krankenversicherung Barmer liegt die Ursache auf der Hand: “Da Krankenhäuser seit Inkrafttreten des Pflegepersonal-Stärkungsgesetzes (...) keiner Beschränkung bei der Zahl der refinanzierbaren Pflegekräfte unterliegen, besteht für die Altenpflege eine ungünstige Konkurrenzsituation”, schreiben die Pflegeforscher Heinz Rothgang und Rolf Müller von der Universität Bremen in einem Bericht. Der Befund gilt nicht nur für stationäre Einrichtungen der Altenpflege, sondern ebenso für Reha-Kliniken und ambulante Pflegedienste: So verzeichnen Reha-Einrichtungen im Jahr 2023 bei ihren Fachkräften der Gesundheits- und Krankenpflege einen Rückgang von fast sechs Prozent gegenüber 2019, Pflegeheime mehr als acht und ambulante Pflegedienste fast zwölf Prozent. Branchenexperten gehen davon aus, dass die generalistische Pflegeausbildung den Trend verstärkt.
PFLEGE IN DER NEUEN LEGISLATURPERIODE
„Flexibilität macht den Beruf attraktiv“
Pflegebevollmächtigte der Bundesregierung
Foto: Holger GrossIn der Fachöffentlichkeit werden die Effekte des Pflegebudgets immer deutlicher kritisiert. Wie steht die neue Bundesregierung zum Thema? Pflegebevollmächtigte Katrin Staffler über die Erfolge des Modells, die Entwicklung des Pflegeberufs und Wege zu besseren Arbeitsbedingungen.
Blickpunkt Klinik: Hat das Pflegebudget seine Ziele erreicht?
Katrin Staffler: Zunächst einmal ist es wichtig zu sehen, warum das Pflegebudget überhaupt eingeführt wurde: und zwar, damit Krankenhäuser nicht länger bei der Pflege sparen. Es sollte gezielt dafür sorgen, dass wieder mehr Pflegepersonal eingestellt und damit die Versorgung verbessert wird. Dafür wurde die Pflege aus den DRGs herausgelöst. Die Einführung des Pflegebudgets war also ein wichtiger Schritt, um die direkte Patientenversorgung auf bettenführenden Stationen zu verbessern, indem mehr Pflegepersonal eingestellt wurde.
Kliniken übertragen fachfremde Tätigkeiten verstärkt auf Beschäftigte in der Pflege. Sehen Sie bei dem Thema Handlungsbedarf?
Die Kritik, dass pflegeferne Tätigkeiten wieder auf Pflegekräfte übertragen werden, ist nicht neu, und natürlich müssen wir hier ganz genau darauf achten, Fehlanreizen entgegenzuwirken. Wir müssen Entwicklungen verhindern, die am Ende der Attraktivität des Berufs schaden. Es ist die Aufgabe aller Verantwortlichen vor Ort, dafür zu sorgen, dass Pflegefachkräfte ihren Kompetenzen entsprechend eingesetzt werden. Alle Arbeitgeber sind gefordert, für attraktive Arbeitsbedingungen zu sorgen, um ihr Personal auch langfristig halten zu können.
Wo sehen Sie Möglichkeiten, der Deprofessionalisierung im Pflegeberuf entgegenzuwirken?
Der Pflegeberuf hat sich in den letzten Jahren deutlich weiterentwickelt, von einer Deprofessionalisierung kann also wirklich nicht die Rede sein. Die Ausbildung wurde von Grund auf modernisiert, man verdient bereits in der Ausbildung sehr gut und die Absolventen haben eine unglaublich große Flexibilität bei der Wahl ihres Einsatzortes. Und natürlich wollen und müssen wir den Beruf noch attraktiver machen, um zukünftig dem steigenden Bedarf an Pflegefachkräften gerecht zu werden. Deshalb müssen wir das Pflegekompetenzgesetz schnell verabschieden, das den Pflegenden noch mehr Befugnisse und Gestaltungsspielraum in der Versorgung geben wird. In einem weiteren Schritt wird an einem Gesetz für einen einheitlichen Berufsabschluss auf Masterniveau gearbeitet. Es wird die akademische Pflegeausbildung weiter stärken und die Versorgungsqualität noch weiter voranbringen.
Krankenhäuser haben in den vergangenen Jahren in hohem Umfang Beschäftigte aus der Altenpflege eingestellt. Sollte die Politik dieser Umverteilung entgegenwirken?
Zunächst einmal sind es doch die Pflegenden selbst, die sich ihren Arbeitgeber aussuchen. Wie gesagt, macht diese Wahlfreiheit den Beruf ja auch so attraktiv. Dass die Krankenhäuser mehr Pflegepersonal eingestellt haben, kann man ihnen nicht vorwerfen. Das war ja politisch gewollt. Am Ende muss man doch schauen, warum sich Pflegende für welchen Arbeitgeber entscheiden. Und da sind oft die Arbeitsbedingungen die tragenden Gründe. Sicherlich haben Krankenhäuser aufgrund ihrer Größe hier mehr Möglichkeiten, beispielsweise auch durch Springerpools oder betriebliche Maßnahmen zur Gesundheitsförderung. Um die Langzeitpflege, insbesondere stationäre Pflegeeinrichtungen, bei der Umsetzung besserer Arbeitsbedingungen zu unterstützen, fördere und begleite ich auch das Projekt GAP – Gute Arbeitsbedingungen in der Pflege. Hier unterstützen erfahrene Coaches ganz konkret vor Ort.